
Глава II. Основные принципы лекарственной терапии в пожилом и старческом возрасте
Клинический опыт говорит о том, что ошибки при лечении людей старшего возраста далеко не всегда являются результатом только неправильной диагностики заболевания. Современные достижения в области возрастной физиологии стареющего организма, а также многочисленные клинические наблюдения и накапливающиеся данные о действии медикаментозных средств в гериатрической практике свидетельствуют о необходимости научного развития фармакологии старческого возраста.
Вместе с тем вопросы фармакологии стареющего организма начали разрабатываться наиболее активно лишь в последнее десятилетие. Сформировалась новая отрасль знаний - гериатрическая фармакология [Чеботарев Д. Ф. 1960, 1967, 1977; Лазарев Н. В., 1963; Западиюк В. И., 1968, 1972, 1978; Астраханцева Л. 3., 1972; Freeman J., 19653. На Первой Всесоюзной конференции (Киев, 1968) по вопросам действия лекарственных веществ в пожилом и старческом возрасте обобщен клинический опыт, намечены пути развития герофармакологии.
Несмотря на то что гериатрическая фармакология находится в периоде своего становления, некоторые общие принципы лекарственной терапии, в частности терапии больных с сердечно-сосудистой патологией, можно достаточно обоснованно сформулировать и в наши дни. Однако вначале целесообразно рассмотреть особенности стареющего организма, которые нужно учитывать, составляя программу лечения.
Множественность заболеваний. В гериатрической практике нередко встречаются больные, одновременно страдающие несколькими болезнями. Желание решить сразу все проблемы может привести к созданию программ широкой терапии лекарственными средствами, часто преимущественно симптоматическими. О несостоятельности подобного подхода к лечению больных в гериатрии свидетельствует большая частота побочных реакций у пожилых больных, что в значительной степени связано с различного рода взаимодействием введенных лекарственных препаратов между собой [Sangiorgi B., 1977].
Как известно, одновременное назначение двух или более лекарственных препаратов может привести к усилению их биологической активности с возможным токсическим действием и другими нежелательными реакциями. В то же время в результате взаимодействия лекарственных препаратов может наблюдаться снижение, уменьшение желательного терапевтического эффекта. Взаимодействие лекарственных препаратов может проявляться как на различных этапах фармакокинетической фазы, так и на уровне фармакодинамической фазы, т. е. на уровне рецепторов.
Взаимодействие в период фармакокинетической фазы может осуществляться: 1) на уровне всасывания; 2) на уровне связи лекарственных веществ с белками плазмы; 3) на уровне обменных процессов путем индуцирования либо энзимного угнетения.
При лечении пожилых и старых больных часто используются лекарственные препараты, среди которых могут быть как ингибиторы (левомицетин, этазол и др.), так и активаторы (индукторы) ферментных систем микросом (фенобарбитал, мепробамат, амидопирин, бутадион, анаболические стероиды и др.), что может иметь прямую связь с увеличением числа индивидуальных реакций на фармакологические препараты. Так, назначение лекарственного препарата на фоне применения индукторов ферментных систем может вызвать ослабление эффекта из-за ускоренной инактивации вновь назначаемого препарата, и, наоборот, если лекарства назначают после ингибиторов ферментных систем, то они более длительно сохраняются в организме и в терапевтических дозах вызывают явления передозировки. Совокупность перечисленных факторов может определить своеобразие действия лекарственных веществ у лиц пожилого и старческого возраста, которое даже трудно предвидеть. Поэтому общим правилом должно быть ограничение введения лекарственных препаратов вследствие указанных выше особенностей стареющего организма, которые обусловливают столь частое развитие медикаментозной интоксикации, и выделение главного в общем комплексе мероприятий. В лечении людей пожилого и старческого возраста необходимо всегда учитывать, что медикаментозная терапия должна быть только одним из звеньев в сложном комплексе мероприятий, направленных на нормализацию обмена и функций.
Снижение адаптационных возможностей организма. Снижение надежности, уменьшение возможного диапазона регулирования обмена и функций приводят к тому, что стареющий организм становится более уязвимым к действию повреждающих факторов. В старости многие приспособительные механизмы отмобилизованы даже в обычных условиях, и организм встречается с повреждением без должного резерва защитных средств. Вот почему в старости легче возникают полом адаптационных механизмов, срыв процессов регулирования. С этих позиций становится понятной высокая частота осложнений при назначении фармакологических препаратов в дозах, обычно рекомендуемых для людей зрелого возраста.
Всасывание лекарств. Вследствие наступающих в процессе старения структурных и функциональных изменений в желудочно-кишечном тракте всасывание медикаментов, назначаемых внутрь, уменьшается. Поэтому ряд препаратов у людей пожилого возраста и стариков поступает в кровь медленнее, чем у людей молодого и зрелого возраста. Препараты, вводимые подкожно и внутримышечно, также оказывают свое действие часто значительно позже и менее интенсивно в связи с замедленным рассасыванием.
Изменение процесса всасывания может повлиять как на лекарственную реакцию, так и на ее величину. При назначении нескольких лекарственных препаратов следует всегда помнить о возможности их взаимодействия, что особенно важно в гериатрической практике.
Типичным примером взаимодействия может быть действие холестирамина, угля растительного либо животного происхождения, белой глины, которые могут тормозить всасывание лекарственных препаратов. Антацидная суспензия, приготовленная на основе гидроокиси алюминия и магния, также замедляет всасывание хлопромазина (аминазина), препаратов кумаринового ряда. При одновременном назначении тетрациклина вместе с препаратами, в состав которых входит сульфат железа, или с антацидами, содержащими в основе соли алюминия и магния, тормозится всасывание антибиотика в связи с образованием нерастворимых комплексов [Sangiorgi В., 1977].
Кроме того, лекарственные препараты, тормозящие перистальтику желудка и кишечника, могут повлиять на перемещение и тем самым на всасывание других лекарственных препаратов, назначаемых одновременно.
Выведение лекарств. Возрастное уменьшение экскреторной функции почек, печени, кожи, ослабление обменных циклов приводят к тому, что многие введенные фармакологические вещества и продукты их распада медленнее выводятся из организма, более длительно циркулируют в нем.
Значительную роль в биотрансформации и фармакокинетике лекарственных веществ играют возрастные изменения в печени. Отмечено, что с возрастом не только уменьшается количество паренхиматозных клеток, но и изменяются их функциональные возможности. Уменьшается способность печени к обезвреживанию токсических веществ [Медяник И. А., 1954; Стрижова-Салова Н. И., 1962; Заика М. У., 1971, и др.]. Снижение способности печени синтезировать гиппуровую кислоту связано как с недостаточной способностью печеночных клеток синтезировать гликокол, так и с ослаблением ферментативного процесса. Важным в этом плане является и то, что с возрастом снижается и ее экскреторная функция.
Важная роль в выведении лекарственных веществ принадлежит почкам. Особый интерес в этом плане представляют исследования Е. Г. Калиновской (1978), установившей, что с возрастом закономерно сокращается почечное кровообращение, снижается клубочковая фильтрация (рис. 6). Все это обусловливает медленное выведение почками лекарственных веществ из организма пожилого человека и создает предпосылки к кумуляции последних.
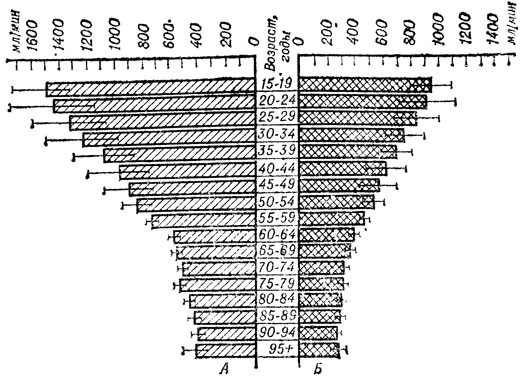
Рис. 6. Возрастная динамика основных параметров внутрипочечиого кровообращения. А - эффективный почечный кровоток, Б - эффективный почечный плазмоток
Кроме того, следует иметь в виду и тот факт, что при приеме одновременно нескольких лекарственных препаратов в результате их взаимодействия при выведении на уровне почек может значительно измениться экскреция. В частности, при снижении выведения удлинится продолжительность действия препарата, вследствие чего его суммарная фармакологическая активность окажется больше ожидаемой.
Выделение некоторых лекарственных препаратов тесно связано с pH мочи. Поэтому изменение pH мочи, вызванное диетой, назначением хлорида аммония, гидрокарбоната натрия, мочегонных тиазидового ряда или диакарба (ацетазоламид), может существенно отразиться на экскреции лекарственных препаратов. Примером может служить фенамин, выделение которого блокируется ощелачиванием мочи, и, наоборот, подкисление мочи способствует его выделению.
Одновременное назначение лития в качестве аитидепрессивного средства и натрийуретического диуретика может привести к токсическим явлениям, связанным с кумуляцией лития, поскольку он при наличии дефицита натрия избирательно реабсорбируется почечными канальцами и вследствие этого быстро накапливается в крови.
Таким образом, изменение скорости выведения лекарств может быть одной из причин высокой частоты побочных явлений и интоксикаций при их назначении пожилым и старым людям.
Общая и региональная циркуляция. С возрастом скорость кровотока, интенсивность периферического кровообращения снижаются, что может увеличивать длительность циркуляции лекарственных веществ, изменять их распределение и уменьшать их элиминацию. Все это несомненно облегчает возникновение лекарственной интоксикации у пожилых и старых людей, особенно при применении средств, обладающих свойством кумуляции.
Изменения проницаемости капиллярной стенки и клеточных мембран. В наши дни можно считать доказанным различный механизм проникновения в клетки лекарственных веществ. Изменения состояния основного аргирофильного вещества мембран и сосудистой проницаемости влияют на адсорбцию, распределение и выделение медикаментов [Чеботарев Д. Ф., 1977].
Способность белков крови и органов связывать лекарственные вещества. Особенности фармакодинамического действия различных лекарственных средств в стареющем организме могут быть обусловлены изменениями физикохимических свойств белков крови и органов и их реагентной способности. Эти изменения могут быть причиной нарушения транспорта введенных медикаментозных средств, замедленной скорости их диффузии через сосудисто-тканевые мембраны, подвергшиеся возрастным изменениям.
Как известно, лекарственные препараты в крови связываются белками плазмы, в основном альбуминами. Часть лекарств, которая связана с белками, метаболически и биологически неактивна, активная же часть остается свободной. В связь с белками вступают различные количества вводимых препаратов, но это количество является постоянным для каждого из них и зависит от числа "мест связи". В тех случаях, когда в крови находится два препарата одновременно, препарат, обладающий большей способностью вступать в связь с белками, вытесняет менее активный. Это, в свою очередь, приводит к увеличению свободного количества препарата в крови, что создает опасность передозировки и нежелательных влияний. В нормальных условиях с увеличением в крови количества свободного препарата ускоряются процессы его инактивирования и элиминации, благодаря чему уменьшается опасность токсических осложнений. В старости эти процессы идут медленнее, а связывание лекарственных веществ с плазменными белками уменьшено. Все это может резко изменить фармакокинетику лекарственных веществ, особенно при введении одновременно нескольких препаратов людям пожилого и старческого возраста.
Активность ферментных систем. Ослабление с возрастом активности ряда ферментных систем, участвующих в метаболизме лекарственных препаратов, приводит к снижению их инактивации и, следовательно, к более длительному и интенсивному действию их в стареющем организме, к накоплению продуктов распада введенных веществ.
При старении организма могут отмечаться не только количественные изменения в превращениях лекарственных препаратов, но и качественно иные способы их биотрансформации. Так, у лиц молодого и зрелого возраста инактивация изониазида осуществляется главным образом путем ацетилирования, а в организме пожилых и старых людей этот препарат подвергается окислению. Продукты окисления изониазида более токсичны, что является одной из главных причин весьма частых отрицательных влияний при назначении его старикам [Западнюк В. И., 1977].
При анализе особенностей действия лекарственных веществ в старческом организме недостаточно учитывается то обстоятельство, что при старении в кишечнике существенно изменяется соотношение различных групп микроорганизмов. Вместе с тем эти изменения также могут повлиять на метаболизм лекарственных препаратов и их фармакологическую и токсическую активность [Западнюк В. И., 1977].
Возрастное ослабление процессов превращения лекарственных препаратов может оказать влияние как на фармакокинетику, так и на фармакодинамику. В. И. Западнюк (1977) показал, что у старых животных процессы абсорбции, распределения в тканях, периоды полураспада и полувыведения салицилатов и сульфаниламидов с мочой существенно отличаются от этих показателей у молодых. Такие же изменения претерпевает фармакокинетика многих лекарственных препаратов в организме пожилых и старых людей. Так, нами [Коркушко О. В., Орлов П. А., 1979] установлено, что более высокий уровень дигоксина в крови у пожилых и старых людей в сравнении с его уровнем у лиц молодого возраста при пероральном приеме одной и той же дозы препарата связан со снижением его выделения с мочой (рис. 7). На 7-й день насыщения дигоксином при суточной дозе 0,5 мг концентрация дигоксина, определяемая радиоиммунным методом, у молодых людей составила 0,83±0,12 нг/мл, у старых - 1,44±0,17 нг/мл. При этом экскреция дигоксина с мочой по отношению к принятой суточной дозе у молодых равнялась 58,0±6%, у пожилых - 35,0±8,0%. Клиренс дигоксина в этот период соответственно был равен 79,0± 13,0 и 46,0±7,0 мл/мин на 1,73 м2. Так как более высокий уровень дигоксина в крови ведет к более высокой его концентрации в миокарде, то можно полагать, что снижение толерантности к сердечным гликозидам в старости связано с изменением фармакокинетики - снижением почечного клиренса.
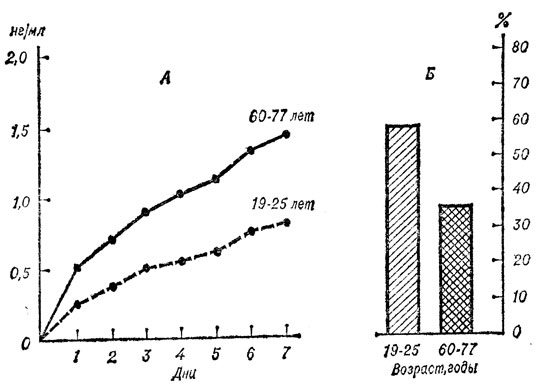
Рис. 7. Динамика концентрации дигоксина (нг/мл) в крови (А) у практически здоровых людей молодого (19-25 лет) и пожилого (60-77 лет) возраста при медленном насыщении (суточная доза 0,5 мг) и суточная экскреция его (в процентах) с мочой на 7-е сутки (Б) к принятой дозе (0,5 мг) у тех же исследуемых
Повышение чувствительности к лекарствам, в частности к гормонам, может показаться странным на фоне уменьшения общей реактивности, поэтому существует тенденция рассматривать случаи повышения чувствительности как парадоксальные реакции, качественные изменения реагирования тканей. Механизм возникновения этих реакций различен. Некоторые из них связаны с тем, что при старении развиваются неравномерные изменения в разных звеньях регулирования обмена и функций - в эффекторах, рецепторах, нервных центрах, вегетативных ганглиях, в эфферентных нервных окончаниях. Вводимые в организм человека вещества могут действовать на эти разные звенья функциональной системы. Вследствие возрастных сдвигов чувствительности может измениться соотношение реакций разных звеньев регуляции на вводимые вещества, что приведет к иному эффекту [Фролькис В. В., 1975; Чеботарев Д. Ф., 1977].
Функциональная активность нервной системы. Как известно, активность центральной нервной системы, вегетативной, периферических ее отделов и, конечно, самих рецепторов в процессе старения снижается [Маньковский Н. Б., Минц А. Я., 1972; Маньковский Н. Б., 1978; Фролькис В. В., 1975, 1978; Freeman J., 1965]. Возможно, эти нарушения являются одной из причин необычных реакций у пожилых и старых людей при введении им лекарственных препаратов.
При проведении лекарственной терапии у пожилых и старых людей необходимо всегда помнить о возможном взаимодействии различных препаратов во время фармако-динамической фазы, т. е. в момент их действия на периферические рецепторы. Как известно, конечное действие любого лекарственного препарата зависит от возможности соединения его с рецептором и от способности последнего реагировать с лекарством. Таким образом, терапевтический эффект связан не только с концентрацией лекарственного препарата, но и с реактивностью и чувствительностью рецепторов. Вместе с тем при одновременном назначении нескольких лекарственных препаратов может измениться биологическая активность одного из них вследствие конкурентного действия на уровне периферических рецепторов.
В связи с тем что у пожилых и старых людей чувствительность периферических рецепторов часто существенно изменена, совершенно очевидным является то, что одновременное назначение нескольких лекарственных препаратов может значительно чаще приводить к возникновению взаимодействия, результаты которого трудно прогнозировать.
Вследствие возрастных изменений часто можно наблюдать не только количественно, но и качественно иную реакцию при введении лекарственных препаратов. Так, Л. А. Громов (1966) описал гипертензивную реакцию, возникающую в ответ на введение старым людям папаверина. Н. И. Стрижова-Салова (1965) изучала реакцию молодых и старых крыс и кроликов на введение различных доз строфантина. У старых животных фармакологическая эффективность проявлялась от меньших доз строфантина, а токсическое действие наблюдалось значительно раньше, чем у молодых. Однако для того чтобы вызвать остановку деятельности сердца у старых животных, необходимо было ввести большее количество строфантина.
Водно-электролитный обмен. Организм пожилых и старых людей обладает небольшими резервами калия. Поэтому при усиленном диурезе, особенно при назначении калийуретических диуретиков, при рвоте и диарее часто развивается гипокалиемия, которая отрицательно сказывается на состоянии сердечно-сосудистой системы, видоизменяет действие лекарственных препаратов.
Уменьшение активной протоплазматической массы тела, наблюдаемое при старении, - важный фактор, изменяющий фармакодинамику лекарственных веществ в стареющем организме. Происходящая с возрастом инволюция паренхиматозных органов, опережающая инволюцию опорных тканей, приводит к тому, что дозировки медикаментов в соответствии с массой тела для пожилого и особенно старого человека оказываются завышенными. Так, в исследованиях J. Freeman (1965) было показано, что с периода наступления полового созревания до старости происходит уменьшение массы активно функционирующей клеточной протоплазмы в среднем на 25-30%. Автор предлагает, начиная с 50-летнего возраста, снижать дозу лекарственного препарата на 1 % в год, что будет соответствовать функциональным способностям организма.
Следует также учитывать и то, что извращение биотрансформации лекарственных препаратов может возникать в результате энзимопатий и индуктивного влияния на ферментные системы микросом печени и почек при повторных введениях в организм фармакологических средств и других химических веществ.
Разумеется, существуют и другие причины, изменяющие действие лекарственных препаратов в организме пожилых и старых людей. Приведенные выше особенности возрастной перестройки организма в значительной степени объясняют своеобразие действия фармакологических препаратов у пожилых и старых людей, характеризующееся большой частотой побочных действий, наклонностью к кумуляции, лекарственной интоксикации, непереносимости, и т. д.
Большое разнообразие вариантов реакции на лекарственные вещества делает невозможным создание единых поправок или коэффициентов, учитывающих возраст, для расчета дозы. Требуется конкретное изучение возрастной фармакодинамики для всех групп веществ.
Не располагая точными данными о возрастной фармакодинамике лекарств, в практической деятельности необходимо руководствоваться наиболее важным правилом гериатрической фармакологии - правилом уменьшения дозировок лекарственных веществ при назначении их людям пожилого и старческого возраста. Методом выбора в лечении болезней пожилых и старых людей, особенно в начале лечения, является применение малых доз медикаментов (в 2-3 раза меньше общепринятых). Это особенно относится к сердечным гликозидам, гипотензивным средствам, диуретикам, барбитуратам, гормональным средствам, препаратам опия и ряду других веществ.
Не менее важным требованием гериатрической фармакологии является требование строгой индивидуализации медикаментозного лечения, учитывающей все возрастные и патофизиологические особенности данного конкретного больного. Путем медленного повышения исходной малой дозы лекарства необходимо установить толерантность больного к применяемому препарату, подобрать оптимальную терапевтическую дозу его, а при достижении терапевтического эффекта сразу же перевести больного на поддерживающее лечение (поддерживающие дозы обычно в 2-3 раза меньше терапевтических).
Наиболее ярко и четко эти возрастные особенности фармакотерапии определены А. И. Кудриным (1968). Автор указывает, что подбор адекватной дозы лекарственного препарата в пожилом возрасте должен основываться на учете чувствительности и реактивности органа, системы и целого организма, а также представлениях о скорости всасывания, разрушения и его выделения у каждого больного.
Все это свидетельствует о том, что медикаментозное лечение старого больного требует чрезвычайно гибкой терапевтической тактики, ибо опасность неблагоприятного воздействия медикаментов, обусловленная возрастными особенностями и усугубляющаяся патологическими изменениями, у стариков выше, чем у молодых. Поэтому при проведении лекарственной терапии в гериатрической практике необходимо придерживаться следующих принципов.
1. Опасность неблагоприятного воздействия медикаментов в организме пожилых и старых людей значительно выше, чем у людей молодого возраста.
2. В старости переносимость токсических веществ значительно снижена и даже небольшая интоксикация опасна.
3. Следует ограничиваться как можно меньшим количеством лекарств, прием которых должен быть как можно более простым. При назначении их следует учитывать психическое здоровье старого человека, его социальные условия, возможность постороннего ухода. Врач должен назначать только те средства, лечебное и побочное действие которых ему хорошо известно.
4. Необходимо строго подходить к обоснованию назначения лекарственной терапии людям пожилого и старческого возраста ("не применяй лекарств, если возможна другая терапия").
5. Недопустима полипрагмазия. Из множества заболеваний у стариков медикаментозному лечению подвергается основное, определяющее в данный момент тяжесть состояния больного.
6. Важное правило гериатрической фармакотерапии - сугубая индивидуализация лечения: подбор оптимальных доз лекарственных препаратов каждому больному. Правило малых доз - основное правило лекарственной терапии у стариков. Повышение чувствительности, снижение реакционной способности, толерантности стареющего организма к лекарственным веществам обосновывает необходимость назначения, особенно в начале лечения, малых доз медикаментов (половинная, третья часть общепринятой дозы). Медленно повышая начальную дозу, определяют индивидуальную толерантность больного к препарату. По достижении лечебного эффекта устанавливают поддерживающую дозу препарата для длительного лечения.
7. Назначение комплексных лекарственных препаратов с однотипным терапевтическим эффектом компонентов, но разным механизмом их действия является мерой повышения эффективности лечения.
8. Целесообразно применять медикаментозное лечение, норглализующее реактивность, обмен и функции стареющего организма, что повышает терапевтическую эффективность, снижает вероятность лекарственной интоксикации у больных старшего возраста.
9. Необходимо учитывать, что возрастное ухудшение условий всасывания лекарств из желудочно-кишечного тракта, нарушение проницаемости капиллярной стенки, клеточных мембран удлиняют период латентного действия принятого стариком медикамента. Поэтому при оказании больному быстрой помощи следует отдавать предпочтение парентеральному введению лекарств, а с учетом возрастных нарушений капиллярной проницаемости, ухудшения условий осмоса и диффузии - внутривенному.
10. В профилактике возможной медикаментозной интоксикации у людей старших возрастных групп особое значение приобретает правильность пищевого, водного и солевого рациона больных, контроль за количеством выделяемой мочи. Это объясняется тем, что старые люди часто потребляют крайне недостаточное количество жидкости, что способствует развитию лекарственной интоксикации.
11. Длительный прием многих препаратов, в частности успокаивающих, обезболивающих, снотворных и др., обусловливает развитие тахифилаксии, что ведет к повышению дозировок и увеличению опасности интоксикации. Поэтому рекомендуются частая замена медикаментов аналогичными, перерывы в приеме лекарственных средств.
Увеличение числа осложнений фармакотерапии в старческом возрасте ставит перед фармакологами задачу поиска средств, с помощью которых можно было бы предотвратить или ослабить непредвиденное действие лекарственных препаратов в старческом организме, повысить их эффективность и существенно уменьшить число отрицательных явлений. Экспериментальные исследования, выполненные В. И. Западнюком и его сотрудниками, которые обобщены в книге "Гериатрическая фармакология" (1977), свидетельствуют о том, что введение старым животным в течение 1-2 нед комбинированных гериатрических препаратов декамевита, квадевита и др., в состав которых входят физиологические дозы витаминов, аминокислот и микроэлементов, предотвращает возникновение атипичных, парадоксальных реакций и осложнений при лечении нейротропными и диуретическими средствами, сердечными гликозидами, гормональными препаратами и др., т. е. нормализует реактивность стареющего организма на фармакологические вещества. Ответные реакции на фармакологические вещества, вводимые старым животным после гериатрических препаратов, приближаются количественно и качественно к ответам молодых животных.
Данные экспериментальных исследований о целесообразности использования гериатрических препаратов для нормализации реакций на лекарственные препараты в старческом организме нашли подтверждение в гериатрической практике [Чеботарев Д. Ф., 1977; Коркушко О. В., Калиновская Е. Г., Молотков В. И., 1979]. Доказана необходимость проведения базисного лечения гериатрическими препаратами перед назначением специфической медикаментозной терапии, поскольку оно заметно повышает лечебное действие лекарств, делает безопасным их применение в клинике.
В результате базисного применения гериатрических препаратов нормализуется реактивность стареющего организма по отношению к лекарственным средствам. Механизм этого явления заключается, по-видимому, в устранении явлений хронического дефицита витаминов и незаменимых микроэлементов, нормализации трофической функции соединительной ткани и улучшении обменных процессов, устранении недостаточности ферментных систем, участвующих в метаболизме лекарственных веществ, активации функций печени и почек, нормализации микрофлоры кишечника. При этом следует учитывать и некоторые особенности влияния различных видов так называемого гериатрического лечения: для поднятия общей реактивности организма стареющего человека, улучшения метаболических процессов рациональнее использовать широкую комплексную витаминотерапию; для усиления сопротивляемости, повышения регенераторных процессов - тканевые препараты, антиретикулярную цитотоксическую сыворотку А. А. Богомольца; для улучшения трофики тканей - новокаинотерапию, особенно в сочетании с витаминотерапией; для улучшения окислительно-восстановительных процессов - оксигенотерапию. Клинические исследования [Чеботарев Д. Ф., Коркушко О. В., Иванов Л. А., 1976] свидетельствуют, что при старении возникает гипоксия, имеющая сложный генез. У старых людей особенно важна тканевая гипоксия. Вот почему в борьбе с гипоксическими состояниями у людей старческого возраста обогащение организма кислородом недостаточно, необходимы меры, направленные на коррекцию нарушенных с возрастом механизмов утилизации поступающего кислорода, т. е. целесообразно сочетать кислородное лечение с введением препаратов, активирующих тканевое дыхание, в частности, с широкой комплексной витаминотерапией. Все это и может явиться одной из мер профилактики осложнений при лекарственной терапии.
В проведении лекарственной терапии важным является соблюдение адекватного пищевого режима.
Пищевой режим пожилого и старого больного следует строить с учетом общих принципов геродиететики и направленного действия лечебного питания в зависимости от характера существующего заболевания. Основными принципами диететики пожилого и старого человека являются: хорошо сбалансированное соответственно энергетическим затратам организма полноценное разнообразное питание с оптимальным содержанием животного белка и витаминов, ограничением животных жиров и поваренной соли. Необходимо быть сдержанным при употреблении простых углеводов. В диетическом режиме больного старшего возраста желательно соблюдать по возможности важный в гериатрии принцип - принцип максимального щажения вкусов и привычек больного. Следует помнить, что не только физическая нагрузка, выходящая за пределы функциональных возможностей стареющего организма, но и пищевая может неблагоприятно сказаться на сердечнососудистой системе. Еще W. Heberden признавал в качестве причины, вызывающей приступ грудной жабы, слишком обильный прием пищи. В настоящее время можно привести много примеров, когда обильный прием пищи у пожилых и старых людей способствует не только обострению коронарной недостаточности, нарушению мозгового кровообращения, но и развитию инфаркта миокарда.
Развитию этих нарушений, кроме чисто механической нагрузки и перераспределения крови, обильная еда с повышенным содержанием жира способствует, особенно у пожилых людей, посредством выраженной активации свертывающей системы крови и угнетением фибринолитической активности, нарушением микроциркуляции с агрегацией эритроцитов. Поэтому пищу надо принимать небольшими порциями.
Современный человек в эпоху технического прогресса чаще страдает хроническим несоответствием между потребностью в калориях и их поступлением с пищей, что, естественно, ведет к ожирению. В то же время прогноз старческого сердца омрачается ожирением не менее, чем гипертонией или сахарным диабетом. Поэтому следует бороться с ожирением как путем увеличения физических упражнений в соответствии с возможностями организма, так и путем сбалансированного в энергетическом отношении питания. При этом необходимо действовать всегда последовательно. Рекомендуются разгрузочные дни, когда употребляют только свежеприготовленные соки из сырых овощей и фруктов. Они оказывают эффект при условии, что основная диета бедна солью. Вместе с тем фруктовые разгрузочные дни, которые сами по себе благотворны, нередко не имеют успеха у стариков из-за нарушений жевательного аппарата и изменений желудочно-кишечного тракта, что создает большую склонность к метеоризму.
Диета с пониженным содержанием поваренной соли успешно используется при лечении пожилых и старых больных, страдающих артериальной гипертонией и недостаточностью кровообращения.
Таким образом, правильный режим питания имеет большое значение как для лечения, так и для профилактики заболеваний сердечно-сосудистой системы. Общие принципы гериатрической диететики подробно изложены в специальной главе книги "Условия жизни и пожилой человек" (М., 1978).
Двигательный режим больного пожилого и старческого возраста является важным компонентом лечения и часто определяет успех медикаментозной терапии. Главным правилом в определении объема двигательной активности у больных пожилого и старческого возраста должно быть стремление как можно меньше ограничивать его, несмотря на снижение функциональных резервов в стареющем организме. Многочисленные клинические наблюдения говорят о том, что даже непродолжительная иммобилизация таит в себе для больных стариков целый ряд тяжелых осложнений, очень часто приводящих к летальному исходу. Упомянем лишь о таких из них, как тромбозы и тромбоэмболии, гипостатические пневмонии, нарушения пищеварительной функции и др. Поэтому постельный режим больным старшего возраста нужно назначать только в случаях крайней необходимости, обязательно включая в комплекс лечебных мероприятий специальные двигательные, дыхательные упражнения, массаж и т. д. При этом и пребывание больного в постели должно быть предельно активным: больной должен сам или с помощью других как можно чаще поворачиваться, садиться в постели и т. д. Во всех других случаях объем активного двигательного режима больному следует определять в соответствии с его возможностями и назначать его в форме утренней гигиенической гимнастики, лечебной физкультуры, дозированной лечебной ходьбы, игр и т. д. По возможности больным старшего возраста желательно сохранять и их привычную деятельность, хотя и в ограниченных масштабах. Для подтверждения и обоснования высказанных положений считаем необходимым привести результаты клинических наблюдений, выполненных в Институте геронтологии АМН СССР. Речь идет об исследованиях, посвященных выяснению влияния мышечной тренировки на организм практически здоровых пожилых и старых людей путем изучения функций стареющего организма как в условиях ограничения двигательного режима, так и в условиях тренирующего режима. Для этого в первом случае изучались некоторые показатели обмена веществ и ряда функций у физиологически стареющих людей до и после режима гипокинезии, заключавшегося в строгом ограничении двигательной активности путем назначения обследуемым 7-дневного постельного режима. В другом случае те же функции были изучены до и после занятий в течение 6 нед в условиях клиники и по специально разработанной программе активного двигательного режима. Анализ полученных данных свидетельствует о том, что даже кратковременная гипокинезия в организме практически здоровых людей вызывает нарушения в обмене веществ и дезинтеграцию многих его функций.
Неблагоприятное влияние гипокинезии значительно быстрее сказывается на организме людей пожилых и старых, чем в молодом и зрелом возрасте. После гипокинезии наступало абсолютное увеличение недоокисленных продуктов в крови и моче, что свидетельствовало о нарушении течения окислительно-восстановительных процессов. Снижалась и без того низкая в этом возрасте способность организма к утилизации белка для пластических нужд, ухудшалась функция внешнего дыхания, нарушалась регуляция деятельности сердечно-сосудистой системы, понижался уровень внутрипочечной гемодинамики, изменялась реактивность симиатико-адреналовой системы.
Изучение динамики изменений сердечно-сосудистой системы под влиянием гиподинамии показало значительно более быстрое, чем у людей зрелого возраста, развитие выраженной детренированности регуляторных механизмов, что особенно ярко проявлялось при проведении ортостатической пробы. О новом, менее совершенном уровне функционирования регуляторно-адаптационных механизмов свидетельствовали и данные, полученные при изучении реактивности симпатико-адреналовой системы. В ответ на стандартную физическую нагрузку экскреция катехоламинов с мочой значительно превышала исходный уровень, свидетельствуя о выраженной дезадаптации, снижении устойчивости к стрессорным воздействиям. Совершенно противоположные результаты были получены в группе лиц с активным двигательным режимом.
Результаты проведенных наблюдений становятся понятными с позиций современной физиологии движений. Мышечная активность, являясь привычным физиологическим раздражителем, биологически детерминированной необходимостью для организма, расширяет диапазон его потенциальных возможностей, совершенствуя, тренируя его регуляторные и адаптационные механизмы. Исключение мышечной стимуляции дезорганизует установившийся обмен веществ и согласованную работу органов и систем. Наступающая быстрая дезинтеграция функций объясняет столь пагубное влияние иммобилизации на организм, приспособительные и регуляторные возможности которого так несовершенны. Таким образом, полученные данные убеждают в необходимости организации больным пожилого и старческого возраста рационального режима двигательной активности.
Допустимая двигательная активность, соответствующая физическим возможностям и состоянию здоровья, гигиенический режим больного человека пожилого и старческого возраста - наилучшее средство для устранения бессонницы, запоров, функциональных нарушений мочевыделения, потери мышечного тонуса, мышечной и костной атрофии, для восстановления функции сердечно-сосудистой системы и т. д. Поэтому вопрос о режиме больного пожилого и старческого возраста должен решаться индивидуально, исходя из благоприятного воздействия покоя на данный орган или систему и отрицательного (в широком смысле этого термина) влияния гипокинезии на организм в целом. Соблюдение полного физического покоя для пожилых и старых больных является совершенно неправильным, так как старые люди еще более нуждаются в физической тренировке.
При лечении пожилых и старых больных необходимо всегда учитывать личностные особенности пациента, которые в известной мере могут быть связаны с возрастными изменениями в центральной нервной системе.
Hoff (1967) справедливо указывает, что врач, который считает важными только соматические изменения в этом периоде жизни, делает большую ошибку, которая незамедлительно скажется как на диагностике, так и на проводимой терапии. Отмечено, что пожилые больные, находящиеся в состоянии психической депрессии, равнодушные ко всему окружающему, значительно хуже поддаются лечению в отличие от жизнерадостных людей, которые проявляют большой интерес к жизни, хотят сотрудничать с врачом [Harris R., 1970]. Поэтому требуется большое внимание, чтобы понять переживания старого человека, большое терпение, чтобы завоевать его авторитет и доверие. Врач должен учитывать особенности мышления старика, его приверженность к прошлому, его мысли о прошлом и знать жизненный путь своего больного Щеботарев Д. Ф., 1977].
Доверие и взаимопонимание между больным и врачом не только обеспечивают в определенной мере желаемую реакцию организма больного на введение тех или иных лекарственных средств, но, гарантируя неукоснительное выполнение больным плана лечения, нередко решают его результаты. Нарушение плана лечения вследствие отсутствия взаимопонимания между врачом и старыми пациентами чревато подчас роковыми последствиями. Для того чтобы подтвердить, насколько это серьезно, считаем возможным напомнить описанный Б. Е. Вотчалом случай смерти сердечной больной от интоксикации сердечными гликозидами, наступившей в результате гипокалиемии: больная обманывала врачей и не принимала предписанный ей хлорид калия. Все сказанное делает понятным, какое большое чувство такта, какое терпение и внимание к больным людям старших возрастов требуется от врача для завоевания у них авторитета и доверия. Это диктует также необходимость обеспечения систематического контроля за строгим выполнением схемы рекомендуемого медикаментозного лечения (родственниками, медицинским персоналом и т. д.).
В связи с тем что пожилые больные часто занимаются самолечением и наблюдаются многими врачами создаются условия для полипрагмазии в силу привычки к прежнему лечению. Поэтому врач должен всегда уточнить у пациента, какие лекарства он принимает в настоящее время. Для этого следует попросить больного принести с собой все лекарства, чтобы врач мог проверить и дать соответствующие рекомендации, исходя из выработанной лечебной программы. Все назначения следует не только рассказать, но и разборчиво написать в виде памятки. Крайне желательно с этими рекомендациями ознакомить также родственников больного, которые осуществляют за ним уход.
При лечении больных пожилого и старческого возраста врач значительно строже, чем при лечении молодых, должен руководствоваться принципом максимального щажения психики больного. Вот почему ограничения в режиме, неизбежно связанные с лечением тех или иных заболеваний у людей старшего возраста, должны быть менее жесткими, чем у молодых. Так, например, в ряде случаев вряд ли будет целесообразным категорическое запрещение курения больному, который в течение многих десятилетий курил. Строгое запрещение в этом случае повлечет за собой угнетенное состояние больного, которое больше повредит лечению, чем умеренное употребление табака. Необходимо также учитывать социальное положение больного при назначении ему медикаментозного лечения.
|
ПОИСК:
|
© GELIB.RU, 2013-2019
При использовании материалов проекта обязательна установка активной ссылки:
http://gelib.ru/ 'Геронтология и гериатрия'
При использовании материалов проекта обязательна установка активной ссылки:
http://gelib.ru/ 'Геронтология и гериатрия'